Zubní plak
Zubní plak (bakteriální plak) je měkká a do jisté míry neviditelná vrstva, která se tvoří na zubecha hlavně na okrajích dásní. Usazují se zde také mikroorganismy způsobující rozklad sacharidů na organické kyseliny, které spolu s bakteriálními enzymy odvápňují sklovinu, což způsobuje zubní kaz.
Dále poškozuje upevnění zubu v kosti – působením bakteriálních enzymů, které napadají parodont, neboli vazivová vlákna, která spojují kořen zubu s kostním lůžkem a dále i zubní krček zubu s dásní. Kvůli bakteriím nejprve vzniká chronický zánět dásně. Parodontální problémy přichází pomaleji, ale při delším působení plaku dochází i k vývoji parodontózy.
Bolest zubu je způsobena poškozením zuboviny (dentinu), která je situována pod sklovinou (email). Dráždivé látky, které se z něj uvolňují, způsobují zčervenání, podráždění a otoky dásní. Do zubního plaku se později ukládají minerální látky a vzniká tzv. zubní kámen.
Omezit vzniku zubního plaku lze pravidelnou zubní hygienou, hlavně čištěním zubů pomocí správného zubního kartáčku.
Zubní kámen


Zubní kámen se tvoří ze zubního plaku, na kterém se ukládají minerální látky ze slin a zbytků potravin. Původně měkký a snadno odstranitelný povlak již nelze odstranit za pomoci zubní pasty a kartáčku. Ze zubního kamene se uvolňují látky, které jsou pro dásně dráždivé a agresivní. Dásně jsou posléze zčervenalé, oteklé, a když jsou zanícené, vzniká tzv. zánět dásní. Zubní kámen nikdy nezpůsobuje bolest, ale je příčinou vzniku zánětu dásní a ten již bolest způsobuje.
Odstranění zubního kamene
Existují zubní pasty, které jsou speciálně určené proti vzniku zubního kamene. Ty ale působí skutečně jen proti jeho vzniku. Již existující zubní kámen nelze odstranit jakoukoli volně prodejnou zubní pastou.
Zubní kámen se odstraňuje buď ultrazvukem nebo mechanicky ručními nástroji a pastou v přibližně ročním intervalu. Tento zákrok provádí zubní lékař nebo také zubní hygienista, specialista na prevenci problémů s chrupem. Zákrok se nazývá kyretáž (deep scaling), ale jeho účinnost, jako prevence zubního kazu, je ale (např. organizací Cochrane Collaboration) zpochybňována (navíc může vést k poškozování zubů).
Zubní kaz
Zubní kaz, neboli narušení zubní skloviny, je infekční onemocnění poškozující tkáň zubu. Zubní kaz patří u lidí mezi nejčastější onemocnění.
Příčin zubního kazu je více. Většinou je to špatná ústní hygiena spolu s nevhodným stravováním. U dětí je vzhledem k citlivosti dětských zubů hlavní příčinou přenos nákazy líbáním od rodičů.
Zubní kaz vzniká působením bakterií, které pokrývají povrch zubní skloviny. Rozkládají sacharidy na organické kyseliny, které odvápňují sklovinu a snižují tvrdost – zub bolí (cítí více chlad, teplo atd.).
Za posledních 300 let byla popsána řada teorií vysvětlujících vznik zubního kazu. Dnes je nejvíce akceptovanou chemoparazitární teorie, kterou publikoval roku 1898 Willoughby D. Miller. Následně byla potvrzena dalšími vědci. Vychází z představy, že viníkem naprosté většiny problémů jsou bakterie Lactobacillus či Streptococcus mutans, které se přichycují na zubech a vylučují organickou kyselinu. Toto přichycení umožňuje sacharidový polymer, který tvoří hlavní součást zubního plaku. Dlouhodobé působení této kyseliny vede k demineralizaci zubních tkání.
Pokud je zubní kaz v raném stádiu a postižený zlepší své hygienické návyky, je velká pravděpodobnost, že si tělo poradí samo a povrchový kaz „opraví“. Nápravu vzniklých škod urychlují fluoridové ionty obsažené v potravě, v zubních pastách nebo v přípravcích pro lokální fluoridaci.
Celosvětově má cca 2,3 miliardy (32 % populace) zubní kazy v trvalých zubech. Světová zdravotnická organizace odhaduje, že všichni dospělí měli alespoň jednou zubní kaz. Přibližně 620 miliónu lidí (9 % populace) mělo zubní kaz v dětství. V posledních letech se zubní kazy stávají častějšími. Je to hlavně kvůli větší spotřebě cukru.
Historie
Archeologické nálezy ukazují, že zubní kaz je staré onemocnění. Lebky z období před mnoha miliony let do období neolitu vykazují známky zubních kazů. Ovšem značný nárůst počtu kazů během neolitické revoluce může být připsán zvyšujícímu se podílu rostlinné potravy obsahující sacharidy a škrob. Předpokládá se, že počátek kultivace rýže v jižní Asii měl též za následek zvýšení výskytu zubního kazu.
Sumerské texty z období 5000 let př. n. l. popisují „zubní červy“ způsobující zubní kaz. Důkazy těchto domněnek byly nalezeny v Indii, Egyptě, Japonsku a Číně.
Bakterie tak procházely selekcí.
K dalšímu zvýšení počtu zubního kazu došlo v Evropě vlivem dovážené cukrové třtiny a rafinace cukru, respektive v konzumacivyššího množství rafinovaného (bílého) cukru.
Zubní kaz je způsoben kyselinou mléčnou, kterou z kvašeného cukru vylučují bakterie zubního plaku.
Vznik zubního kazu




Bakterie hromadící se v ústech se shlukují a ulpívají na povrchu zubů v podobě lepkavé vrstvy nazývané zubní plak. Rizikovými místy v ústech pro jeho tvorbu jsou zejména praskliny a různé otvory v zubech, prostory mezi zuby, okolí zubních výplní, korunek a můstků. Některé druhy bakterií přítomných v plaku přeměňují cukr obsažený v potravinách, které jíme, v agresivní kyseliny narušující zubní sklovinu chránící povrch zubů. Poškození se může vyskytnout všude tam, kde je sklovina vystavena působení kyselin včetně nechráněných kořenů zubů při úbytku dásně způsobeném parodontitidou. Pokud není včas zahájena léčba kazu, často dochází k závažným komplikacím. Zubní kaz začne prorůstat hlouběji do zubu, kde může způsobit bolestivý hnisavý zánět v oblasti kořene. Jedinou možností léčby se v takovém případě stává ošetření kořenového kanálku nebo dokonce chirurgický zákrok.
Dočasný chrup může být kazivý částečně přímo či nepřímo i dědičnými faktory. Jiné studie dvojčat (starších dětí) to úplně nepotvrzují, ale všeobecně se přijímá, že u stálého chrupu je vliv dědičných faktorů menší.
Druhy zubních kazů
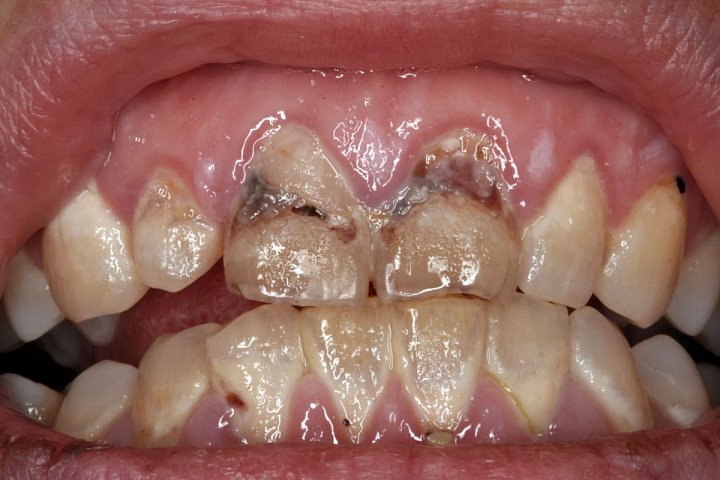
- Kaz korunkové části zubu – je nejrozšířenější, obvykle se objevuje na žvýkacích ploškách zubů (u dětí a mládeže) nebo v mezizubních prostorech (u dospělých) (obr.1).
- Kaz v oblasti zubního krčku – vyskytuje se v případě ustupujících dásní, které odkrývají povrch zubního kořene (obr.2).
- Sekundární kaz – vytváří se podél okrajů korunek a výplní, pokud se v těchto místech nashromáždí zubní plak (obr.3).
- Recidivující kaz – vzniká pod výplněmi nebo korunkami v těch případech, kdy původní ložisko kazu nebylo řádně odstraněno (obr.4).
- Okluzní kaz – tento typ kazu vzniká buď na původně zdravém, avšak „dokola“ odvápněném zubu nebo jako specifický sekundární či recidivující kaz. Podle stupně zasažení zubu a jeho lokace je potřeba buď předělat původní výplň nebo zhotovit tvarově odpovídající okluzní výplň. Vždy záleží na konkrétní lokaci kazu, pro ošetření tohoto typu kazu se nejlépe osvědčují kompozitní výplně, jimiž lze obvykle zub dostavět do původní podoby.
Příznaky a stanovení diagnózy
Časná stádia zubního kazu jsou bez příznaků. Později je zub citlivý na změny teploty (nejprve na studené, následně i na teplé), citlivost se projevuje také na sladké a kyselé potraviny. Rané stádium zubního kazu zubní lékař odhalí na rentgenovém snímku zubu nebo při vyšetření laserem. Pohledem nebo pomocí vyšetřovací sondy zjistí kaz až v pokročilejším stádiu, kdy jsou defekty již viditelné.
Léčba zubního kazu
Vhodnou metodu léčby zubní lékař stanoví na základě vyšetření a určení stádia kazu. Počínající zubní kaz lze v dnešní době již léčit bez nutnosti „vrtání“, a to pomocí koncentrovaných fluoridů nebo ozónem, léčbou zvanou ozonoterapie. Pokud kaz není progresivní, není třeba jej odstraňovat odvrtáním. Léčba pokročilého stádia kazu spočívá v lokálním umrtvení zubu (injekce), následně odstranění kazu jeho odvrtáním a vyplněním vzniklého otvoru zubní výplní neboli plombou. Pokud kaz v pokročilém stádiu zasáhl i zubní dřeň (zub bolí), bývá nutné ošetření kořenového kanálku. Tomu se říká endodontické ošetření. To probíhá za důkladné lokální anestézie (umrtvení) zubu, bez níž by bylo mimořádně bolestivé, v podstatě neproveditelné. Při dobré péči o chrup bychom kaz do těchto komplikací nikdy neměli nechat zajít.
Druhy zubních výplní (plomb)
Výplň by měla být bezpečná, trvanlivá a funkční a měla by splňovat i estetické nároky pacienta. Při jejím výběru je tedy nutné zhodnotit stupeň kazivosti zubů pacienta, oblast umístění plomby, velikost ošetřeného zubní kazu a další nároky, které budou na výplň kladeny. V současnosti mají zubní lékaři na výběr ze tří základních druhů plastických výplňových materiálů –amalgámy, kompozitní pryskyřice a skloionomerní cementy.
Amalgám

Jedná se o nejdéle používaný materiál, jehož typickými vlastnostmi jsou pevnost, odolnost vůči žvýkacím silám, antibakteriální vlastnosti, schopnost „samoutěsnění se“ v zubu, vysoká trvanlivost, nižší cena a snadná manipulace. Nevýhodou těchto výplní je především jejich kovový vzhled (časem přechází do černé koroze) a rovněž nutnost odvrtat nejen kaz, ale i poměrně velkou zdravou část zubu. V EU se nesmí tento typ výplní používat u osob do 18 let a u těhotných pro toxicitu rtuti, která je podstatnou součástí takové výplně. Mnozí (zejména mladší) zubaři a většina všeobecných lékařů tento typ výplně nedoporučují používat vůbec. Někteří dokonce doporučují náhradu takové výplně kompozitem, a to jak z estetických, tak i ze zdravotních důvodů.

Kompozitní pryskyřice
Kompozity mají pro svou přirozenou bílou barvu (resp. barvu zubu) nezastupitelné místo při ošetření předních zubů, v oblastech, které jsou při úsměvu vidět, či v případě, kdy je nutné nahradit úrazem ztracenou sklovinu. Nejsou však příliš vhodné pro pacienty se zvýšenou kazivostí zubů a špatnou hygienou. Při preparaci stačí odvrtat jen zkaženou část zubu; styk mezi výplní a zubem je navíc zlepšen naleptáním zubu speciální kyselinou, takže spoj je nejen mechanický, ale i chemický. I přes uvedená omezení lze tento typ výplně považovat v současnosti za nejlepší pro ošetření všech zubů – i stoliček; trvanlivost je u kvalitního kompozitu a při dobré péči srovnatelná s amalgámem, toxicita takové výplně je nulová, estetičnost vynikající. Při dobře zhotovené výplni je zběžným pohledem téměř neviditelná.
Skloionomerní cementy
Skloionomerní cementy jsou materiály, které jsou určitým kompromisem mezi oběma předchozími možnostmi. Jsou estetické, mají protikazivé vlastnosti a vynikají jednoduchou manipulací. Nejsou však tak mechanicky odolné jako např. amalgám a tak vysoce estetické jako kompozit. Antibakteriální vlastnosti mají však nejvyšší ze všech tří materiálů, a proto jsou obzvláště vhodné do úst s vysokou kazivostí. Jejich předností je bezpečnost, avšak za cenu kratší trvanlivosti. Je doporučovaným materiálem pro ošetření dočasného chrupu (trvanlivost je srovnatelná se životností dočasných zubů). Zubaři je označován tento materiál jako „dlouhodobé provizorium“. Používá se i při fixaci korunek, kde dosahuje mnohem delší trvanlivosti, zde je totiž materiál hermeticky uzavřen.
Prevence zubního kazu
Prevence zubního kazu spočívá největší měrou v důsledném a opakovaném odstraňování zubního plaku pravidelným čištěním zubůsprávnou technikou nejméně dvakrát denně včetně čištění mezizubních prostorů zubní nití a mezizubními kartáčkem. Dále je důležité omezit konzumaci sladkostí (potravin a nápojů) obsahujících sacharidy (cukry), případně je nahradit sladkostmi bez cukru, kde je cukr nahrazen např. polyoly, které bakterie pokrývající zubní sklovinu neumějí rozkládat. Zubní kaz nevyvolává slazení některými přírodními sladidly, např. xylitolem, erythritolem a stévií.
Doporučuje se také vyčistit si po jídle zuby, vypít sklenici vody nebo alespoň žvýkat žvýkačky bez cukru slazené ideálně přírodními sladidly typu xylitol, erythritol nebo stévie.
Velký význam v boji se zubním kazem mají fluoridy, které posilují zubní sklovinu. Bez přítomnosti fluoru je sklovina přirozeně tvořena calcium apatitem, který se přítomností fluoru mění na odolnější fluor apatit.
Používání antibakteriálních a fluor obsahujících ústních vod zamezí množení kazotvorných bakterií. Ještě lepších výsledků lze dosáhnout nanesením bezoplachových fluoridových gelů po čištění, zejména po večerním čištění, kdy už nepřijímáme do rána žádnou potravu.
V neposlední řadě se doporučuje pravidelně absolvovat návštěvu zubního lékaře, a to zpravidla jednou za půl roku a včasné ošetření počínajících kazů. Velmi vhodná je dentální hygiena s odstraňováním zubního kamene (hloubkové čištění).
Parodontitida
Parodontitida (parodontóza, paradentóza, paradontóza) je zánětlivé onemocnění závěsného aparátu zubů čili parodontu (lat. parodontium). Parodont je tvořen dásní (gingiva), ozubicí (periodontium), cementem (cementum) a alveolárním výběžkem (proccessus alveolaris maxilae, pars alveolaris mandibulae). Příčinou zánětu je působení mikroorganismů, jejichž množení je podporováno zubním plakem a zubním kamenem. Onemocnění může skončit ztrátou zubů.
Slovo „parodontitida“ je složeno z řecké předpony para- a z latinského dens nebo řeckého odous (genitiv odontus), obojí „zub“. V minulosti byla běžnější řeckolatinská podoba slova „paradentóza“, dnes se v odborném užití dává přednost řecké, odvozené z názvu orgánu, parodontu.
Názvosloví
Parodontóza je označení chronického onemocnění parodontu. V řadě příznaků je parodontóza podobná parodontitidě, v klinickém nálezu však chybí zánět. Podobně jako u parodontitidy se tvoří pravé parodontální choboty, vzniká viklavost a dochází k putování zubů, ale nevyskytuje se zánětlivá exsudace. Chrup přitom bývá čistý, chybějí většinou i zevní dráždivé příčiny. Nezánětlivý charakter a ústup tkání připomínají atrofii parodontu, avšak nejsou přítomny parodontální choboty a zuby zůstávají in situ (v místě, v přirozené poloze).
Původce nemoci
Je prokázáno, že infekčním agens parodontálního onemocnění a gingivitidy lidí a zvířat je bakterie rodu Treponema. Ústní dutinu člověka obývá více než 75 fylotypů na úrovni druhu patřících do rodu Treponema. Ve Švýcarsku byla v roce 1994 ze zubního plaku odebraného pacientovi s parodontitidou izolována Treponema vincentii. S periodontálním onemocněním je běžně spojována Treponema denticola, dalším patogenem je Treponema medium. Etiologická role jiných orálních bakterií rodu Treponema není zatím jasná.
Parodontitida – zánět podpůrných tkání zubu (parodontu)
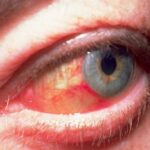
Parodontitida je bakteriální zánět podpůrných tkání zubu – odborně parodontu –, kterému často předchází zánět dásní (gingivitida). Nejprve začíná krvácením z dásní, později se tvoří parodontální choboty, obnažují se zubní krčky, dásně ustupují, zuby mění své umístění (rozestup a výklon), viklají se; dásně někdy bolí a otékají. Organismus reaguje na infekci vytvářením látek způsobujících destrukci vaziva přiléhajícího k zubu a rozkladem kostěného lůžka zubu. Následkem tohoto stavu je postupné uvolňování zubů, které může vyústit až v jejich ztrátu. Nebezpečí parodontitidy spočívá v tom, že její průběh bývá obvykle bezbolestný a počátek výraznější bolesti již signalizuje vznik abscesu.
Parodontitida se vyskytuje především ve středním a vyšším věku, u kuřáků čtyřikrát až sedmkrát častěji. Kouření navíc snižuje obranyschopnost organismu proti bakteriím. Na rozdíl od zánětu dásní (gingivitida) způsobuje parodontitida trvalé poškození. Regenerace porušeného vaziva je možná pouze v některých méně závažných případech. Ovšem důsledná hygiena dutiny ústní, příp. správná léčba může zlepšit zdraví dásní a zabránit přechodu onemocnění do pokročilejšího stadia.
Příznaky parodontitidy
Parodontitida se projevuje především ustupujícími dásněmi, jejich krvácením a zápachem z úst. V pokročilém stadiu se již zuby viklají a uvolňují následkem porušeného vaziva v okolí zubu. Konečným stadiem je ztráta zubů. Mnoho lidí však žádné příznaky nezaznamená. Zubní lékař onemocnění odhalí pečlivým vyšetřením dásní speciální sondou nebo provede rentgenový snímek, na kterém je úbytek kosti zubního lůžka patrný.
Léčba parodontitidy
Léčbou parodontitidy se zabývá obor zvaný paradontologie. Usiluje o zachování a léčbu tkání zajišťujících zakotvení zubu.
Existují tři stadia závažnosti parodontitidy:
- Mírné stadium – léčba spočívá ve speciální technice čištění zubů a v odstraňování plaku a zubního kamene usazeného na povrchu korunky zubu a mírně pod úrovní dásně. Na takto ošetřeném povrchu zubů bakterie nemohou ulpívat.
- Střední stadium – vyžaduje odstranění naddásňového a poddásňového zubního kamene. Lékař rozhodne o případné chirurgické léčbě, která zahrnuje obnovení tvaru dásně, nebo se přikloní k regenerační metodě obnovení ztráty kosti.
- Kritické stadium – chirurgická léčba a mnohdy i ztráta zubů je nevyhnutelná.
Stadia parodontitidy
-
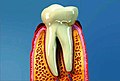 zdravá dáseň
zdravá dáseň -
 mírné stadium
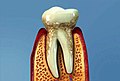
mírné stadium -
 střední stadium
střední stadium -
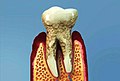 kritické stadium
kritické stadium
Závažné stavy
Při středně těžkých a těžších stavech se kromě chirurgické léčby užívá i léčba antibiotiky, případně se léčby kombinují.
Zabránit vzniku parodontitidy nebo ji v raném stadiu léčit je možné pouze pravidelnou a správnou technikou ústní hygieny. Léčba se provádí pomocí léčiv, jako jsou speciální zubní pasty, ústní vody nebo masážní roztoky. Profesionální ústní hygienu v ordinaci zubního lékaře nebo u dentální hygienistky je vhodné podstoupit každých šest měsíců.
Zajímavosti
Studie, jejímž cílem bylo určit bakteriální diverzitu v lidském subgingiválním plaku, uvádí, že převládající subgingivální mikrobiální komunita sestávala z 347 druhů nebo fylotypů, které spadají do devíti bakteriálních kmenů, resp. ze 415 druhů. Spolu s organismy nacházejícími se jinde na povrchu v dutině ústní (tvář, jazyk, zuby) činil odhad 500 druhů bakterií.